Sind auch Sie eine kleine Naschkatze? Haben Sie vielleicht das ein oder andere Kilo zu viel? Damit sind Sie nicht alleine! Falsche Ernährung und Bewegungsmangel sind mittlerweile gang und gäbe, passen sie doch zu unserem “modernen“ Lebensstil. Auf Dauer wirkt diese Lebensweise aber gesundheitsschädlich und begünstigt chronische Krankheiten, wie z. B. Diabetes mellitus.
Folgender Beitrag beschreibt die Krankheit Diabetes mellitus und welche Formen es gibt. Darüber hinaus erklärt Ihnen andrino, wie Ihr Zuckerstoffwechsel funktioniert und welche Störungen bei Diabetes vorliegen. Sie erfahren, welche Ursachen aus Sicht der Biologischen Medizin zu Diabetes führen und wie Sie erkennen, ob Sie bereits an der Zuckerkrankheit leiden oder ein erhöhtes Risiko aufweisen zu erkranken. Entscheidend ist für Sie natürlich der Punkt, welche Methoden Ihnen dauerhaft helfen können, um den gestörten Zuckerstoffwechsel wieder ins Gleichgewicht zu bringen.
„Was, DU hast Diabetes? Das haben doch nur Omas und Opas!“ Weit gefehlt, mittlerweile ist Diabetes absolut keine Alterskrankheit mehr. Betroffen sind und werden immer mehr Jüngere. Sogar Säuglinge. Neuerkrankungen steigen stetig. Seriöse Prognosen lauten, dass die Zahl an Diabetes-Typ2-Erkrankungen in Deutschland bis zum Jahre 2040 um über 50 % ansteigen wird.
Die Zahl an Diabetes-Kranken wird sich in den nächsten 20 Jahren verdoppeln!
Ja, Sie haben richtig gelesen. Dies liegt vor allem daran, dass auch schon unsere Kinder ihre Freizeit lieber vor dem Fernseher und der Spielekonsole verbringen und dabei süße Drinks schlürfen und unkontrolliert Süßes, Fettes und Salziges in sich hineinstopfen, anstatt draußen herum zu toben.
Sicherlich bringen auch Sie den Begriff „zuckerkrank“ bereits folgerichtig mit Diabetes in Verbindung: ein dauerhaft erhöhter Blutzuckerspiegel. Überschüssiger Zucker zirkuliert im Blut und wird über den Urin ausgeschieden oder aber in Fett umgewandelt. Unsere Zellen sind nicht mehr in der Lage, den Zucker aufzunehmen und zu verstoffwechseln. Um diesen Vorgang besser verstehen zu können, lassen Sie uns den Zuckerstoffwechsel vereinfacht etwas näher betrachten: woher kommt der Zucker, wofür brauchen wir ihn und wodurch kann er Probleme verursachen?
Mit unserer Nahrung nehmen wir Kohlenhydrate auf. Wir verdauen sie und zerlegen sie in ihre Einzelteile, die (Einfach-)Zuckermoleküle (GlukoseTraubenzucker. Wichtigster Energielieferant für den menschlichen Organismus). Diese wiederum werden von der Schleimhaut unserer Darmzellen aufgenommen und gelangen in unseren Blutkreislauf. Über das Blutgefäßsystem wird die Glukose zur Leber und dann weiter in andere Organe und Gewebe transportiert.
Steigt der Glukosegehalt im Blut an, wird unsere Bauchspeicheldrüse (Pankreas) dazu angeregt das HormonSignal- und Botenstoff für die Kommunikation zwischen Organen und Zellen Insulin freizusetzen. Insulin wirkt wie eine Art Schlüssel, der in unseren Zellen an ein Schloss, den Insulinrezeptor, andockt und dadurch die „Glukose“-Tür der Zelle aufschließt. Die Glukose kann nun in unsere Zellen gelangen und dort in Energie umgewandelt werden. Der Zucker wird verbraucht und der Blutzuckerspiegel sinkt wieder. Sinkt der Blutzuckerspiegel unter eine kritische Grenze ab – es droht also eine „Unterzuckerung“ – dann wird die Bauchspeicheldrüse erneut aktiv: sie setzt nun Glukagon frei, den Gegenspieler des Insulins. Glukagon vermittelt die Neuproduktion von Glukose in der Leber, um dem niedrigen Blutzuckerspiegel entgegen zu wirken.
Über Insulin und Glukagon findet eine andauernde Regulation des Blutzuckerspiegels statt.
Auch andere Hormone haben einen Einfluss auf den Blutzuckerspiegel. Dazu gehören z. B. Adrenalin und Noradrenalin (auch Katecholamine genannt). Sie werden unter Stress oder Anstrengung ausgeschüttet und vermitteln die Freisetzung von Glukagon. Auch der Wachstumsfaktor Somatotropin oder das Signal- und Botenstoff für die Kommunikation zwischen Organen und Zellen Hormon CortisolWird auch als “Stresshormon” bezeichnet und fördert u.a. die Zuckerneubildung in der Leber bewirken einen Anstieg des Blutzuckers.
Diabetes ist eine chronische Stoffwechselstörung. In diesem Fall eine Störung, die speziell den Zuckerstoffwechsel betrifft. Glukose aus der Nahrung gelangt nach wie vor über das Blut und das Gefäßsystem zu den betreffenden Organen. Auch die Bauchspeicheldrüse bekommt das Signal: „Viel Glukose im Blut: bitte Insulin produzieren!“ Das tut sie zunächst auch, Insulin wird ausgeschüttet und gelangt zu unseren Zellen.
Nehmen wir dauernd und Unmengen an kohlenhydratreicher Nahrung auf, haben wir einen ständig zu hohen Blutzuckerspiegel, es wird immer mehr Insulin produziert. Als eine Art Schutzreaktion unserer Zellen gegenüber dem vielen Zucker ist der „Schlüssel“ Insulin irgendwann nicht mehr in der Lage, die „Glukose“-Tür aufzuschließen. Der Zugang für Zucker in die überfüllte Zelle bleibt versperrt. Dieser Prozess beginnt schleichend über Jahre hinweg. Die Menge an Glukose, die von den Zellen aufgenommen wird, sinkt stetig.
Oder anders formuliert: Unsere Zellen werden mit der Zeit unempfindlich gegenüber Insulin, d. h. es ist zu einer Insulinresistenz (IR) gekommen (auch Prä-Diabetes genannt, die Vorstufe von Diabetes; früher als Zuckerverwertungsstörung oder Glukose-Toleranzstörung bekannt). Sie reagieren nicht mehr auf den „Schlüssel“. Es ist, als hätte jemand das Schloss ausgetauscht. Unsere Bauchspeicheldrüse versucht, den hohen Glukosespiegel im Blut zu kompensieren und produziert immer und immer mehr Insulin. Sie versucht ganz viele Schlüssel nachmachen zu lassen.
Das funktioniert in einem zeitlichen Rahmen noch ganz gut. Doch langfristig schafft unsere Bauchspeicheldrüse dieses Pensum nicht mehr. Auf das Signal: „Viel Glukose im Blut! Wir brauchen Insulin!“ kommt die Antwort: „Ich kann nicht mehr…!“ Die Folge: Insulin wird nicht mehr produziert und der Transport von Glukose in unsere Zellen kommt gänzlich zum Erliegen. Die Zellen unserer Bauchspeicheldrüse, die beta-Zellen der Langerhans-Inseln, gehen zugrunde. Ein voll ausgereifter Diabetes (Typ2) hat sich entwickelt. Es kann jetzt dringend notwendig sein eine umfassende Gegenreaktion zu starten. Eine Behandlung des Diabetes ist wahrscheinlich unausweichlich und erforderlich.
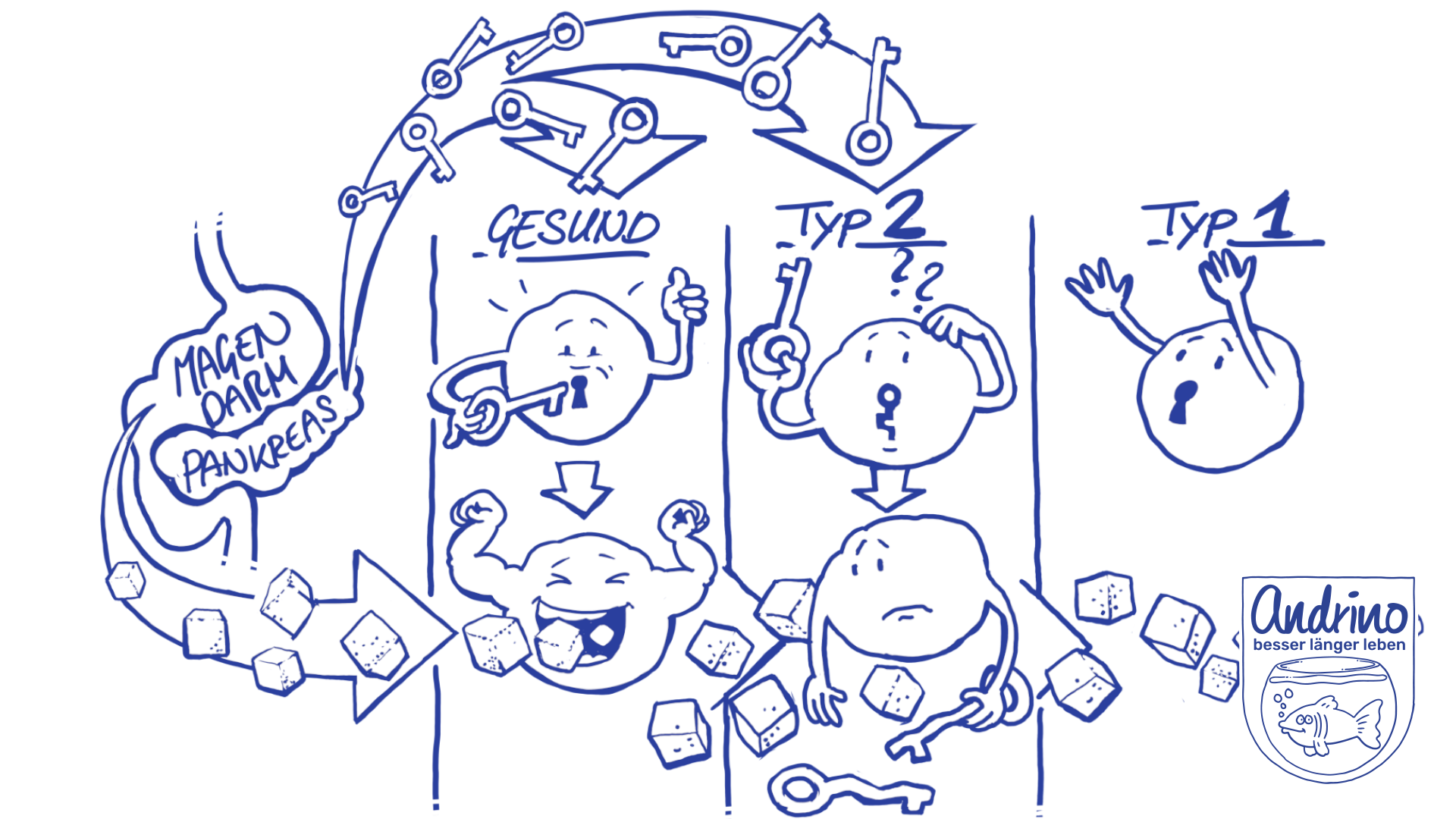
Diabetes Typ1 kommt viel seltener vor als Typ2, nur in etwa 3 – 3,5 % der Fälle. Zu unterscheiden sind beim Typ1 zwei Formen: zum einen der idiopathische Typ. Idiopathisch bedeutet, dass die Ursache für den Diabetes nicht gefunden werden kann. Zum anderen der immunologische Typ. Hierbei werden die beta-Zellen der Langerhans-Inseln aufgrund einer Autoimmunerkrankung vom eigenen Körper zerstört. Insulin kann nicht mehr produziert werden und ein absoluter Mangel tritt auf. Glukose gelangt wegen verschlossener „Türen“ nicht mehr in die Zellen und der Blutzuckerspiegel steigt an. Insulin muss von außen zugeführt, „gespritzt“ werden. Beachten Sie, dass im Gegensatz zu Typ2-Diabetikern die allermeisten Typ1-Diabetiker normalgewichtig sind.
Die beiden „Haupt“-Diabetes-Erkrankungen (Typ 1 und 2) sind den meisten Menschen hierzulande bekannt. Aber, dass es dazu noch weitere „Diabetes-Typen“ gibt, wissen viele nicht. Die Zahl an Erkrankten ist bei allen diesen Formen weitaus geringer als bei Typ1 und 2.
Zur Gruppe von Diabetes Typ3 zählen verschiedene Krankheiten, bei denen eine diabetische Stoffwechsellage auftritt. Der so genannte „MODY-Diabetes“ (Maturity Onset Diabetes of the Young) ist vergleichbar mit dem Erwachsenen-Diabetes Typ2, tritt aber bereits schon im Jugend- bzw. frühen Erwachsenen-Alter (< 25 Jahre) auf. Dabei sind die Betroffenen meist normalgewichtig. Er ist erblich und beruht auf verschiedenen Gendefekten, die einen Einfluss auf die Funktion der beta-Zellen der Bauchspeicheldrüse haben und es dadurch zu einer Insulinresistenz kommt. Auch ein krankhafter Mangel an Pankreas-Gewebe, Entzündungen, hormonelle Störungen, Drogenmissbrauch, Chemikalien oder Funktionsstörungen des Immunsystems können einen Diabetes Typ3 entstehen lassen. Darüber hinaus könnten verschiedene genetische Syndrome mit Diabetes Typ3 assoziiert sein, z. B. Chorea Huntington oder das Down-Syndrom.
Weiter zu nennen ist der Diabetes Typ4 bzw. der „Gestations-Diabetes“, auch bekannt als Schwangerschafts-Diabetes. Es handelt sich dabei um eine Störung des Zuckerstoffwechsels im Verlaufe einer Schwangerschaft. Der Schwangerschafts-Diabetes ist eine weltweit zunehmende Erkrankung. Er ist relativ häufig und tritt in bis zu 20 % aller Schwangerschaften auf. Risikofaktoren für den Typ4 sind bei Schwangeren u. a.: Übergewicht/Adipositas, Diabetes in der engeren Familie, eine bekannte Störung der Glukose-Toleranz und eine deutliche Gewichtszunahme im Verlauf einer vorangegangenen Schwangerschaft.
Fehlt Glukose in unseren Zellen, fehlt auch unser Haupt-Energielieferant! Unser Organismus reagiert und bildet aus dem Zucker, der nicht verwertet werden kann, Fett. Dieses lagern wir für „Hungerzeiten“ ein, wir setzen „Fettpölsterchen“ oder schon regelrechte Polstergarnituren an.
Bauchfett hat jedoch den bitteren Beigeschmack, dass dort Hormone produziert werden, die eine Insulinresistenz noch begünstigen., Unsere Blutfettwerte steigen und dies führt langfristig zu einer nichtalkoholischen FettleberEinlagerung von Fetttröpfchen in den Leberzellen, verursacht durch Alkoholmissbrauch oder ungesunde Ernährung (NAFLD), da die Fette dort abgeladen werden. Das Tückische: Wir merken das zunächst nicht, da eine Fettleber keine Schmerzen verursacht. Es kommt zu unbemerkten, stillen Entzündungen („silent inflammationeine “stille”, unbemerkte Entzündung im Körper“), die unseren ganzen Körper belasten und Multisystemerkrankungen hervorrufen.
Wie genau unser Körper Energie herstellt und welche Rolle der Zucker und andere Nahrungsbestandteile dabei spielen, erfahren Sie in unserem Beitrag: “Zelluläre Energie oder: viele Wege führen nach Rom!“
Eine kleine Erinnerung: Im Gegensatz zu Diabetes-Typ1 liegen beim Typ2 andere und verschiedene Ursachen bzw. Auslöser zugrunde. Das kann zum einen eine Insulinresistenz sein oder zum anderen eine gestörte Insulin-Freisetzung („Beta-Zell-Dysfunktion“) aus den beta-Zellen der Bauchspeicheldrüse. Das bedeutet, dass nach einer Mahlzeit, wenn die Blutzuckerspiegel in die Höhe steigen und das Insulin eigentlich schnell und in hohen Mengen gebraucht würde, die Beta-Zellen das Insulin zu langsam abgeben. Ferner kommt es infolge einer beeinträchtigten Darmfunktion zu Störungen bestimmter Darm-Hormone.
Vielmals handelt sind es bei Diabetes-Typ2 „hausgemachte“ Ursachen: Ganz oben stehen eine unausgewogene Ernährung („zu viel – zu oft – zu oft das Falsche“), der erhöhte Konsum von Genussmitteln und vor allem auch Bewegungsmangel. Aber auch andauernde Stress-Belastungen (Multitasking, immer erreichbar sein etc.) können einen Diabetes Typ2 zur Folge haben. Wir sind zudem ständig von Umweltgiften umgeben und können Belastungen nur zum Teil vermeiden.
Nehmen wir hauptsächlich ungesunde Nahrungsmittel zu uns und bewegen uns unzureichend, kommt es neben einer Gewichtszunahme und Insulinresistenz unweigerlich auf Dauer zu einem Mangel an essentiellen Vitalstoffen: Vitamine, Spurenelemente, Mineralstoffe und Aminosäuren fehlen. Sie werden jedoch dringend gebraucht, um unsere Stoffwechselwege und die Energieproduktion effizient am Laufen zu halten. Hier zeigt sich, dass Diabetes auch immer etwas mit einer Störung unserer MitochondrienBestandteil innerhalb der Zelle mit eigener Zellmembran. Hautproduzent von Energie in Form von Adenosintriphosphat (ATP) zu tun haben muss. Sie sind dafür verantwortlich, dass Zucker in Energie, das ATP (AdenosintriphosphatAbkürzung für Adenosintriphosphat. Universelle Energiewährung im Körper. Die Größte Menge ATP wird durch die Mitochondrien bereitgestellt) umgewandelt wird.
Diabetes ist also auch immer mit einer sekundären Mitochondriopathie verknüpft.
Darunter versteht man eine mit der Zeit erworbene Schädigung und damit den Funktionsverlust unserer Mitochondrien. Interessiert? Erfahren Sie hier mehr darüber: Mitochondriale Therapie.
Umweltgifte, wie z. B. Schwermetalle und/oder Chemikalien können auch Auslöser von Diabetes sein. Sie lagern sich in unseren Geweben und Organen ab und können dort Entzündungen auslösen. Trifft solch eine Entzündung unsere Bauchspeicheldrüse, ist die Insulinproduktion gestört und somit auch unser Zuckerstoffwechsel.
Der steigende gesellschaftliche Druck und die Hektik unseres Alltags führen dazu, dass wir permanentem negativem Stress ausgesetzt sind. Dieser wiederum führt zu oxidativem und nitrosativem StressOxidativer Stress bezeichnet im Allgemeinen eine Stoffwechsellage, die durch eine hohe Konzentration an reaktiven Sauerstoffverbindungen (Radikalen) gekennzeichnet ist. Nitrosativer Stress stellt eine verstärkte Form des oxidativen Stresses dar, bei der besonders aggressive Radikale entstehen, der auf Dauer unsere Mitochondrien zerstört und Diabetes fördert. Es ist zudem bekannt, dass bestimmte Hormone (GLP-1: Glucagon like protein 1), die unser Darm bei der Aufnahme von Nahrung mit ins Blut abgibt, nicht in ausreichender Menge vorhanden sind. Sie sind normalerweise dafür zuständig, regulatorisch auf den Zuckerstoffwechsel einzuwirken. Eine gestörte DarmfloraMikroflora im Darm. Gesamtheit der im Darm lebenden Mikroorganismen (Darm-Dysbiose) begünstigt diesen Zustand. Durch diese Störung können einerseits die notwendigen Vitalstoffe nicht richtig durch die Darmwände ins Blut aufgenommen werden und andererseits können die Stoffwechsel-Endprodukte und sonstige Abbauprodukte (z. B. Toxine/Gifte) nicht korrekt aus dem Blut in den Darm ausgeschieden werden.
Auch durch verschiedene Medikamente kann ein beeinträchtigter Zuckerstoffwechsel ausgelöst werden (iatrogener Diabetes). Dazu zählen u. a. beta-Blocker, Diuretika (gegen Wassereinlagerungen), Statine (Senkung von Cholesterin), Glukokortikoide und Protease-Inhibitoren (Substanzen, welche die Aktivität von Enzymen hemmen, die für die Eiweißspaltung zuständig sind).
Es drohen Komplikationen und lebensbedrohliche Langzeitfolgen: Diabetiker haben ein hohes Herzinfarkt- und Schlaganfallrisiko, weil hohe Blutzucker- und Blutfettwerte zu Arteriosklerose führen (diabetische Mikro- bzw. Makro-Angiopathie). Im schlimmsten Fall bilden sich nicht mehr abheilende Geschwüre besonders an den Zehen („diabetisches Fuß-Syndrom“) mit vielmals unausweichlichen Amputationen. Die Gliedmaßen werden nicht mehr ausreichend durchblutet, was ein Absterben von z. B. Zehen (und die Beine aufwärts) und Fingern zur Folge haben kann.
Auch werden Nerven (diabetische (Poly-)Neuropathie) geschädigt und die Signalweiterleitung gestört. Es gibt kein reelles Schmerz- und Berührungsempfinden mehr. Zuckereinlagerungen und Schwankungen im Wasserdruck schädigen die Netzhaut der Augen (diabetische Retino- und Makulopathie). Die Gefahr zu erblinden droht. Unsere Nieren können irgendwann die große Menge an Zucker-Urin nicht mehr filtern und werden irreparabel geschädigt (diabetische Nephropathie), bis der Patient auf eine regelmäßige Hämodialyse (Blutwäsche) angewiesen ist.
Ein erhöhter Blutzuckerspiegel ist gefährlich, denn er tut nicht weh! Symptome bleiben meist unbemerkt oder werden nicht als solche wahrgenommen: Müdigkeit, Erschöpfung und Leistungsabfall aufgrund fehlender Energie. Glukose kommt nicht in die Zellen und kann nicht mehr in Energie umgewandelt werden.
Meist werden Diabetes-Typ2 oder die Vorstufen davon nur zufällig und zu spät bei einer Blutuntersuchung aufgrund einer anderen Krankheit erkannt. Sie sollten deshalb routinemäßig darauf achten, dass bei Ihren Blutbildern Marker für eine Insulinresistenz gemessen werden. Ganz besonders immer dann, wenn in ihrer näheren Familie (Eltern, Großeltern, Geschwister) ein Diabetes bekannt ist.
Der Nüchternblutzucker am Morgen kann erste Hinweise geben. Liegt der Wert über 126 mg/dl spricht man von Diabetes und ein Wert zwischen 100 und 125 mg/dl deutet auf eine Diabetes-Vorstufe hin. Ebenfalls liegt ein Diabetes vor, wenn der Blutzucker-Wert nach einer Mahlzeit entweder über 200 mg/dl liegt oder er nicht 2 Stunden nach der Mahlzeit unter 140 mg/dl abgesunken ist.
Der sogenannte Pro-Insulin-Wert ist desto höher, je mehr Insulin produziert wird und kann ebenfalls per Blutanalyse bestimmt werden. Pro-Insulin ist die inaktive Vorstufe von Insulin. Das HbA1c (Glykohämoglobin) ist der Farbstoff der roten Blutkörperchen, der mit Zuckerresten verbunden ist. Es gibt den Mittelwert des Blutzuckers der letzten drei Monate an und wird auch als sogenanntes „Blutzuckergedächtnis“ bezeichnet. Ein Wert über 48 mmol/mol gilt als Grenzwert (das sind umgerechnet 130 mg/dl). Es sollten jedoch auch die Gegenspieler des Insulins untersucht werden, wie z. B. das Hormon CortisolWird auch als “Stresshormon” bezeichnet und fördert u.a. die Zuckerneubildung in der Leber.
Sie haben die Diagnose Diabetes-Typ2 bekommen und stellen sich sicher folgende Frage: Bin ich ein Leben lang auf Medikamente angewiesen? Muss ich sofort Insulin spritzen? Die Antwort lautet: Nein! Sie können Ihr Schicksal selbst in die Hand nehmen und das Blatt noch wenden!
Die klassische medizinische Behandlung von Diabetes-Typ2 basiert zum einen auf der Reduktion von Gewicht, was auch einleuchtet. Die Einhaltung einer bedarfsgerechten (hinsichtlich der Energie-Zufuhr), basenüberschüssigen, stets frisch zubereiteten Vollwertkost mit enger Anlehnung an die traditionelle „Mittelmeer-Küche“ (viel frisches Gemüse, gutes Olivenöl, Salat und unbelasteter Fisch) und ausreichender Flüssigkeits-Zufuhr. Dazu die Empfehlung, sich regelmäßig körperlich zu betätigen, was ebenfalls einleuchtet.
Bei einer Diabetes-Erkrankung ist bzw. wird nicht einzig die Bauchspeicheldrüse im „Drüsen-Teil“ (Langerhans’sche Inseln) geschädigt, sondern auch der Teil der Bauchspeicheldrüse, der für die Bildung und Freisetzung von essentiellen Enzymen verantwortlich ist. Hinzu kommt in jedem Fall von Diabetes, dass diese diabetischen „Fehl-Regulationen“ nicht einzig auf die Bauchspeicheldrüse begrenzt bleiben, sondern, dass andere Organe ebenfalls involviert sind. Das wiederum bedeutet, dass nicht einzig und allein – wie in der etablierten Medizin vielmals der Fall – mit „Verdauungs-Enzymen“ substituiert werden sollte. Das wird der Sache „Diabetes“ nicht gerecht.
Die Biologische Medizin hat hier als Ansatz: Die Behandlung muss stets unter gleichzeitiger Beachtung verschiedener Organe (systemisch) bzw. in Regelkreisen erfolgen.
Durch die Gabe von Medikamenten, den so genannten oralen Antidiabetika (OAS), versucht die etablierte Medizin den Blutzuckerspiegel und mit oralen Antihypertensiva und/oder Diuretika den Blutdruck zu senken. Ein zu hoher Blutdruck geht mit Diabetes einher, da der Körper mit NachDRUCK versucht Zucker zu und in die Zellen zu bringen. Risikofaktoren wie Übergewicht und Bewegungsmangel fördern dies zudem. Blutdruck ist aus Sicht der Biologischen Medizin keine Krankheit, sondern ein Symptom, das durch den Verlust der Eigenregulation des Körpers hervorgerufen wird. Wird nur symptomatisch behandelt und nicht die Ursache bekämpft, kann das auf Dauer zu massiven Schäden im Organismus führen. Alles rund um das Thema Bluthochdruck finden Sie hier: “Bluthochdruck – Chronische Erkrankung oder Regulationsverlust?”
Oftmals wird in der etablierten Medizin leider nicht die aussagekräftigste Diagnostik angewandt: Bei Diabetes-Typ2 liegt meist bereits eine ausgeprägte Insulinresistenz vor. Der Blutzuckerspiegel ist erhöht und gleichzeitig aber auch die Menge an Insulin im Blut, da unsere Bauchspeicheldrüse immer mehr davon produziert. Wird nun aber als Standardbehandlung gegen zu hohen Blutzucker Insulin verabreicht, ohne die Insulinresistenz bestimmt zu haben, kommt es durch noch mehr Insulin zu Heißhungerattacken. Es wird gegessen, was der Kühlschrank hergibt und der Mensch wird immer dicker und dicker.
Bleibt weiterhin erhöht und diabetische Spätschäden durch die „Verzuckerung“ unseres Körpers folgen. Krankheiten wie Migräne, Polyneuropathie, PCOS (Polyzystisches Ovarialsyndrom) und das Metabolisch-Vaskuläre Syndrom (MVS) werden oft von einer Insulinresistenz begleitet. Multisystemerkrankungen sind aber auch oft Folge einer organübergreifenden Mitochondriopathie. Mitochondrien sind die Kraftwerke und Energie-Lieferanten unserer Zellen.
Daher sollten Sie wissen: Antidiabetika schädigen unsere Mitochondrien und stören somit unseren Energiestoffwechsel.
In der Biologischen Medizin wird vor allem die biochemische Ursache (v. a. eine Mitochondriopathie) von Diabetes behandelt, nicht aber primär die Folgeerscheinungen wie ein erhöhter Blutzuckerspiegel und Bluthochdruck. Die Krankheit wird an der Wurzel gepackt und nicht das resultierende Symptom durch Medikamente unterdrückt, die dem gesamten Organismus im schlimmsten Fall mehr schaden als nützen können.
Sonne tut Ihnen gut, Stichwort Vitamin D! Bewegen Sie sich, am besten an der frischen Luft. Stellen Sie ihre Ernährung um! Der so genannte glykämische IndexMaßstab für den Blutzuckeranstieg nach der Nahrungsaufnahme (GI) ist ein Mittel, um die Wirkung von Kohlenhydraten auf den Blutzuckerspiegel einteilen zu können. Er wird beeinflusst von der Zusammensetzung einer Mahlzeit, von der Verarbeitung und der Zubereitung der jeweiligen Lebensmittel. Lebensmittel mit einem hohen GI führen zu einem schnellen und hohen Blutzuckeranstieg, sie werden schnell verdaut. Eine hohe Insulinfreisetzung folgt. Dauerhaft führt dies zu einer Insulinresistenz. Beispiele sind Pommes Frites oder Weißbrot. Die LOGI(low glycemic index)-Ernährung setzt auf Lebensmittel mit einem niedrigen GI. Langsam verdauliche Kohlenhydrate helfen den Blutzucker konstant zu halten. Auch die Paleo(Steinzeit)-Kost oder ketogene Ernährung können positive Effekte erzielen. In unserem Bereich Ernährung können Sie mehr darüber erfahren.
Greifen Sie zu rohen Salaten und Gemüse. Obst sollten Sie auch nur in Maßen genießen. Der darin enthaltene Fruchtzucker, die FruktoseFruchtzucker. Einfachzucker mit starker Süßkraft und Baustein des Haushaltszuckers. Fructose wird in der Leber zu Glucose umgewandelt erhöht die Bildung von Fett und führt zu erhöhten Blutfettwerten und erhöhtem Blutdruck. Versuchen Sie Ihre Verdauungsorgane zu entlasten, indem Sie ihnen Ruhepausen gönnen. Zwischenmahlzeiten sollten nur noch eine Ausnahme darstellen. Die allgemeine Meinung, dass Fett doch auch dick macht, stimmt nur bedingt. Es kommt auf die Wahl des richtigen Fettes an. Transfettsäuren, wie sie vor allem in Fast Food vorkommen, können von unserem Körper nicht verwertet werden und wir lagern sie in Fettdepots ab. Gesunde Fette können sich aber sogar positiv auf unseren Stoffwechsel auswirken. Wählen Sie bevorzugt Omega-3-Fettsäuren (v. a. in Leinöl und Fischöl).
Unsere Mitochondrien brauchen, um zu funktionieren, verschiedene CofaktorenSubstanz, die zum Ablauf einer (bio)chemischen Reaktion beiträgt. Oftmals handelt es sich um Mikronährstoffe z.B. Kalium (K+), Natrium (Na+), Magnesium (Mg2+), Zink (Zn2+), Kupfer (Cu2+) oder Eisen (Fe2+): Vitamine, Mineralstoffe und Spurenelemente und Aminosäuren. Aktivieren Sie Ihre antioxidativen Schutzsysteme. Ziel ist es, oxidativen und nitrosativen Stress zu reduzieren, weil er Entzündungen fördert und unsere Mitochondrien angreift und zerstört.
Meditation und regelmäßige Entspannungsübungen können helfen. Bewährt sind z. B. Yoga, autogenes Training oder progressive Muskelentspannung. Stehen wir unter Stress, wird das Hormon Cortisol aus der Nebennierenrinde ausgeschüttet. Nicht umsonst trägt es den Namen „Stresshormon“. Es wirkt als Gegenspieler des Insulins und veranlasst unseren Körper dazu, in Stresssituationen mehr Glukose in die Blutbahn freizusetzen, um schnell Energie gewinnen zu können. Der Blutzuckerspiegel steigt an. Beim sogenannten „Cushing-Syndrom“ kommt es durch einen Knoten in der Hirnanhangdrüse zu einer dauerhaften übermäßigen Bildung von Cortisol und eine Insulinresistenz entwickelt sich. Auch Medikamente, die Cortison enthalten (Glukokortikoide), können in der Langzeit-Anwendung den Effekt eines sekundären Diabetes hervorrufen. Glukokortikoide werden bei verschiedenen Erkrankungen wie Asthma, Rheuma oder Allergien eingesetzt.
Bei der Diagnose Diabetes sollten also auch Insulin-Gegenspieler im Blut gemessen werden, um auszuschließen, dass Hormone für den hohen Blutzuckerspiegel verantwortlich sind.
Auch kann es hilfreich sein, sich den Zustand Ihres Darms näher anzuschauen und eine Dysbiose – gegebenenfalls – zu sanieren, um den Regenerationsprozess Ihres Körpers zu unterstützen.
Geben Sie beiden bestmögliche Leistungsfähigkeit bzw. Stabilität. Bewährte Mittel sind hierbei die umfassende Körperhygiene und Körperpflege, sowie der regelmäßige Einsatz von Wasseranwendungen (z. B. nach Kneipp – überall und besonders zuhause leicht anzuwenden).
Behalten Sie im Hinterkopf, dass die Entstehung von Diabetes Typ2 immer mit einer Störung des Stoffwechsels einhergeht. Eine erfolgreiche Therapie zielt folglich immer darauf ab, die Eigenregulation des Organismus und des Zuckerstoffwechsels wiederherzustellen. Jeder Patient ist individuell und deshalb muss auch die Therapie für Sie speziell ausgearbeitet werden und das nach Bestimmung der relevanten Laborparameter.
Denken Sie daran: Das „Kombi-Paket“ aus verschiedenen Methoden der Biologischen Medizin UND Ihrer Eigenleistung können dabei helfen, die Einnahme von Antidiabetika zu reduzieren und Ihren Diabetes auf lange Zeit gesehen stabil halten. Darüber hinaus können Sie die drohenden Risiken von Komplikationen und Langzeitschäden abwenden! Dies muss aber unter ständiger Blutzuckerkontrolle geschehen. Sie können z. B. ein „Diabetiker-Tagebuch“ führen und alles darin dokumentieren. Suchen Sie sich hierfür einen geeigneten Therapeuten! Auf gar keinen Fall dürfen Sie diesbezüglich eigenmächtig handeln! andrino hilft Ihnen bei der Suche. Auf geht’s!
Eine Anmerkung: auch bei Diabetes Typ1 können obige Methoden helfen, um diabetische Spätschäden zu vermeiden oder zumindest zu verzögern. Die Einheiten an gespritzten Insulin-Dosen können sich reduzieren! Probieren Sie es aus!
Besprechen Sie sich mit Ihrem behandelnden Arzt, optimalerweise Ihrem Diabetologen.
Besonders bei Neuerkrankungen ist eine Beratung hinsichtlich der Ernährung durch einen qualifizierten Ernährungs-Berater sehr zu empfehlen.
Ein lieber Mensch aus Ihrem Umfeld kann eine große Stütze und Entlastung für Sie sein. Die Behandlung Ihres Diabetes wird zwangsläufig eine Änderung Ihrer Gewohnheiten und des Lebensstils mit sich bringen. Sei es die vielleicht “neue” gesunde Ernährung oder die Bewegung. Ein Spaziergang an der frischen Luft macht doch in Gesellschaft viel mehr Spaß finden Sie nicht? Sie können sich auch an eine “Selbsthilfegruppe für Diabetiker” wenden. Der Austausch mit anderen Betroffenen wirkt oft wahre Wunder.
Zunächst gilt es, sich über die aktuellen Gewohnheiten und Ihre Lebenssituation Gedanken zu machen. Listen Sie die Medikamente auf, die Sie momentan einnehmen. Wie fühlen Sie sich? Skizzieren Sie ebenfalls Beschwerden und Symptome. Der andrino Anamnesebogen kann Ihnen dabei helfen.
Bedenken Sie, dass bei der Behandlung von Diabetes die laufende Blutzuckerkontrolle essentiell wichtig ist! Ihr Therapeut sollte spezielle Kenntnisse und Erfahrungen im Bereich der Mitochondrientherapie und Orthomolekularen Therapie haben. Darüber hinaus ist es von Vorteil, wenn sich Ihr Therapeut mit Schwermetallausleitungen auskennt und Ihnen wertvolle Tipps in den Bereichen Ernährung und Bewegung geben kann.
Eine umfassende Analytik kann Ihnen darüber Aufschluss geben, welche Methoden für Sie am besten geeignet sind bzw. am ehesten Erfolg versprechen. Schenken Sie folgenden Basismethoden auf andrino besondere Aufmerksamkeit:
Werden Sie ein andrino! In unserem Expertenteil finden Sie zu allen genannten Punkten weiterführende Beiträge, Videos und Interviews.

andrino möchte chronisch kranken Menschen auf ihrem Weg zu einer höheren Lebensqualität helfen. andrino ist Ausdruck der gemeinsamen Vision, chronischen Krankheiten wirkungsvoll zu begegnen - gemeinnützig, unabhängig und nicht Profit orientiert.
Mehr erfahren